IVM
بلوغ آزمایشگاهی یا IVM (In vitro maturation) تکنیکی است که طی آن تخمکهای زن در خارج از بدن جمع آوری و بالغ میشوند. این تکنیک به عنوان بخشی از روش لقاح آزمایشگاهی یا IVF انجام میگیرد.
تخمکهای یک زن (که اووسیت نیز نامیده میشود) قبل از تولد او تشکیل میشود. این تخمکها تا زمان بلوغ در تخمدانهای او در حالت استراحت باقی میمانند، در هر ماه با تغییرات هورمونی طبیعی در بدن، یک تخمک بالغ شده و آزاد میشود.
زمانی که زنی تحت درمان IVF قرار میگیرد، معمولاً دارویی مصرف میکند تا همزمان بیش از 1 تخمک در تخمدانها بالغ شود. این تخمکها قبل از رها شدن از تخمدان جمعآوری میشوند و سپس اسپرم به ظرف تخمکها اضافه میشود تا لقاح صورت گیرد. در برخی موارد، تعدادی یا همه تخمکها جمع آوری شده بالغ و آماده لقاح نیستند.
در سالهای گذشته، این تخمکها برای استفاده در تکنیک IVF مناسب نبودند اما اخیرا با پیشرفتهای فناوری در این زمینه، این امکان برای محققان و جنینشناسان ایجاد شده است تا این تخمکهای نابالغ را جمع آوری کرده و آنها را در شرایط آزمایشگاهی به صورت in vitro به بلوغ برسانند، به این تکنیک IVM میگویند. این تخمکها ممکن است برای استفاده بعدی منجمد شوند (بعنوان تخمک نابالغ، تخمک بالغ یا جنین پس از ترکیب با اسپرم و لقاح) یا ممکن است تخمکها بالغ شده، بارور شوند و به منظور ایجاد بارداری در رحم زن قرار گیرند.

جمع آوری تخمکها و بالغ کردن آنها در شرایط آزمایشگاهی
تکنیک IVM چیست؟
بلوغ آزمایشگاهی یا IVM یک روش از فناوری کمک باروری (ART) بشمار میآید که برای کمک به زنانی که در تولید تخمکهای بالغ با مشکل مواجه هستند، مورد استفاده قرار میگیرد. در این روش، تخمکها از تخمدانهای زنان قبل از بلوغ کامل جمعآوری میشوند. این تخمکها سپس بطریقی با بکارگیری هورمونها یا دیگر روشها بالغ شده و برای تزریق اسپرم داخل سیتوپلاسمی (ICSI) برای بارور شدن آماده میشوند.
پس از تشکیل جنین، مراحل بعدی شامل انتقال جنین به رحم زن است که بمنظور رشد و تشکیل بارداری انجام میگیرد. این فرایند ممکن است بصورت موفقیتآمیز اتفاق بیافتد و زن باردار شود، در برخی از مواقع نیز ایجاد بارداری با شکست مواجه میشود.
IVM یک گزینه برای زنانی است که به دلایل مختلفی از جمله مشکلات هورمونی یا عوامل دیگر نتوانستهاند تخمکهای خود را به طور طبیعی به مرحله بلوغ برسانند. در واقع، این روش این امکان را به وجود میآورد تا زنانی که مشکلاتی در تولید تخمک دارند، فرصتی برای باروری داشته باشند.
از زمان شروع استفاده از فناوری IVM در دهه 1990، بلوغ آزمایشگاهی بعنوان یک درمان محبوب ناباروری شناخته میشود. اگرچه IVM در ابتدا موفقیت محدودی را بهمراه داشت، اما در حال حاضر در پروتکلهای IVM، روشهای بلوغ و محیط کشت تخمکها، بهبودهایی حاصل شده است که نرخ رضایت بخش، باروری در جمعیت بیماران با دقت انتخاب شده را افزایش داده است. این امر نشان دهنده اهمیت پژوهش و توسعه در ارتقاء فناوریهای بیوتکنولوژی و بهبود فعالیتهای ART برای کمک به افراد مبتلا به مشکلات باروری و تولید تخمک است.
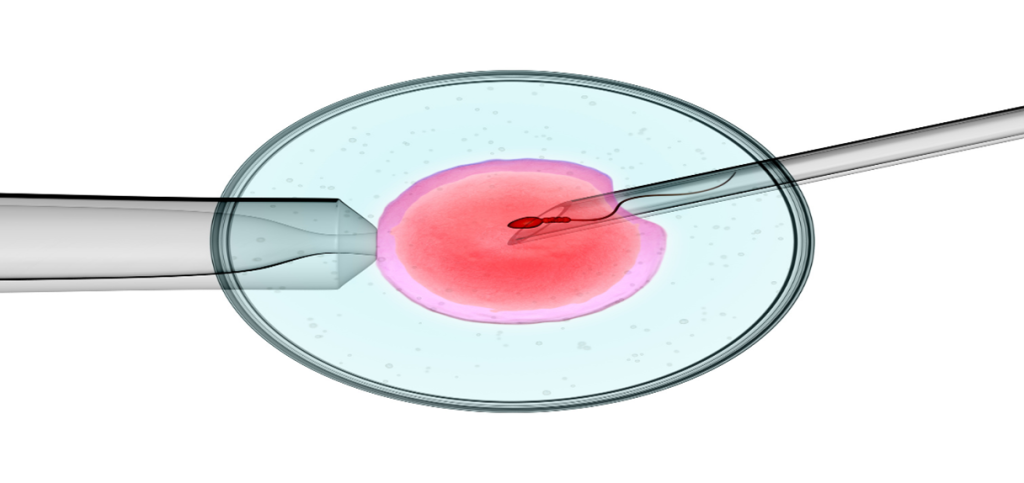
تزریق اسپرم داخل سیتوپلاسمی
چرا از IVM استفاده میشود؟
استفاده از تکنیک IVM در زنان مبتلا به سندرم تخمدان پلی کیستیک (PCOS) یا بیماریهای مشابه آن، برای جلوگیری از ابتلا به سندرم تحریک بیش از حد تخمدان (OHSS) در نظر گرفته میشود.
این زنان با بیشترین خطر ابتلا به OHSS روبرو هستند. سندرم تحریک بیش از حد تخمدان یک پاسخ به استفاده از داروهایی (بویژه داروهای گنادوتروپین تزریقی hCG برای بلوغ نهایی فولیکولی ) است که برای القای تخمک گذاری در تکنیکهای IVF استفاده میشوند. با اینحال، استفاده از داروهای مختلف برای بلوغ نهایی فولیکولی به نام لوپرولید (آگونیست GnRH) به جای hCG این خطر را تا حد زیادی کاهش میدهد.
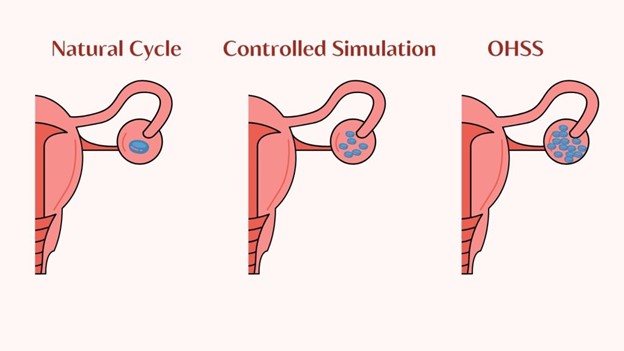
مقایسه تخمدان در حالت طبیعی، تخت درمان و کنترل شده و تخمدان دچار سندروم OHSS
استفاده از تکنیک IVM برای چه افرادی مناسب است؟
زنانی که مشکلات زیر را دارند میتواند از فناوری IVM استفاده کنند:
- در تکنیک IVM تخمدانها تحریک نمیشوند و از این رو خطر ابتلا به OHSS در این روش بسیار کمتر است. بنابراین، برای زنان مبتلا به PCOS که مستعد ابتلا به OHSS هستند، استفاده از تکنیک IVM میتواند یک گزینه مناسب باشد و از خطرات OHSS جلوگیری کند؛
- برای زنانی که در حال درمان سرطان یا بهبود یافته از سرطان هستند، استفاده از IVM بسیار مفید خواهد بود، زیرا برخی از عوامل هورمونی مورد استفاده برای تحریک تخمدان، میتوانند هر بافت سرطانی باقی مانده را تحریک کنند؛
- IVM برای زنان جوان زیر ۳۵ سال که به دنبال استفاده از فناوریهای کمک باروری (ART) برای باردار شدن هستند، تکنیک مناسبی محسوب میشود، زیرا IVM هزینه کمتری نسبت به سایر روشها دارد و خطرات کمتری نسبت به IVF برای این زنان ایجاد میکند؛
- زنانی که تحت IVF قرار می گیرند، اما تخمکهای جمع آوری شده از آنها نابالغ هستند، میتوانند روش IVM را که در آن تخمکها به بلوغ تحریک میشوند، مورد استفاده قرار دهند؛
- برای زنانی که با محدودیت در تعداد تخمک روبرو هستند، استفاده از روش IVM گزینه مناسبی محسوب میشود، زیرا این روش احتمالاً باعث میشود که تخمکهای باقیمانده در تخمدان حفظ شده و هدر نروند؛
افرادی که واجد شرایط برای انجام فرایند IVF هستند نیز میتوانند از روش IVM بهره مند شوند:
- زنان با لوله های فالوپ مسدود یا آسیب دیده؛
- زنانی که لوله های فالوپ خود را برداشته اند؛
- ناباروری با عامل مردانه، از جمله کاهش تعداد یا تحرک اسپرم؛
- زنان مبتلا به اختلالات تخمک گذاری، نارسایی زودرس تخمدان یا فیبروم رحم؛
- افراد مبتلا به اختلال ژنتیکی؛
- زوجها یا زنانی که ناباروری بدون دلیل دارند؛
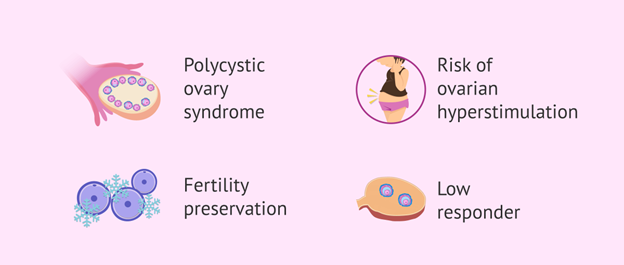
برخی از شرایطی که در آنها استفاده از IVM توصیه میشود
IVM چه تفاوتی با IVF دارد؟
روش IVF با تزریق داروهای هورمونی به زنان در طول فرآیند بازیابی تخمک، موجب به بلوغ تخمک در تخمدانها میشود، در حالیکه روش IVM تخمکها را پس از بازیابی در شرایط آزمایشگاهی به بلوغ میرساند، از اینرو تزریق داروهای هورمونی به زن ضروری نیست. این ویژگی تکنیک IVM بویژه برای مبتلایان به سندرم تخمدان پلی کیستیک (PCOS) و سایر زنانی که مشکلات تولید مثلی دارند و زنان تحت درمان سرطان یا بهبود یافته از سرطان، گزینه بهتری است.
افرادی که تحت درمان با روش IVF قرار دارند معمولا با تزریق هورمون و انجام حدود سه سونوگرافی و پنج آزمایش خون در یک دوره یک ماهه روبرو هستند. روش IVM تنها به چند آزمایش خون و سونوگرافی ترانس واژینال در کمتر از یک هفته نیاز دارد.
حتی اگر دوزهای کمی از هورمونها در تکنیک IVM مورد استفاده قرار گیرد، این میزان، 90 درصد از آنچه بیماران IVF مصرف میکنند، کمتر است و این هورمونها معمولاً به صورت قرص یا شیاف در دسترس هستند. با تزریق اندک یا بدون تزریق هورمونی (تزریق گنادوتروپینها میتواند بسیار پرهزینه باشد)، با معاینات و آزمایشهای کمتر و بازه زمانی کوتاهتر، هزینه تکنیک IVM بسیار کمتر از IVF خواهد شد.
پس از طی مرحله بازیابی و بلوغ تخمک، فرآیندهای IVF و IVM بسیار مشابه هستند. در هر دو روش ممکن است تخمک و اسپرم را در یک ظرف مخلوط کنند یا از تزریق داخل سیتوپلاسمی اسپرم برای بارورسازی دستی تخمک استفاده شود.
| تفاوت بین IVF و IVM | IVM | IVF |
|---|---|---|
| داروهای تزریقی | x | |
| سونوگرافی | x | x |
| مانیتورینگ هورمون (خون) | x | |
| بازیابی تخمک از تخمدان | x | x |
| بلوغ تخمک | x | |
| باروری In Vitro | x | x |
| انتقال جنین | x | x |
بطور خلاصه میتوان گفت که در تکنیکهای IVF و IVM هر دو برداشتن تخمک از تخمدان بعنوان بخشی از روند درمان به شمار میآید. در حالی که در تکنیک IVF از داروهای تزریقی قبل از جمع آوری تخمک استفاده میشود اما در روش IVM دارو هورمونی بکار نمیرود. همچنین در IVM، تخمکها در چرخه درمان زودتر از روش IVF از تخمدان جمعآوری میشوند و سایر مراحل دیگر در هر دو روش تقریباً یکسان هستند.
مراحل تکنیک IVM؟
برای انجام IVM معمولا برخی از آزمایشهای اولیه مانند سونوگرافی و آزمایش خون برای کمک به تعیین بهترین زمان برای بازیابی تخمکها انجام میشود. در ابتدا پزشک ممکن است دوزهای کمی از هورمونها را قبل از شروع IVM به شکل قرص یا شیاف برای بیماران تجویز کند.
برخلاف IVF که در آن، زن برای تحریک تخمدانها برای تولید چندین تخمک بالغ، دوزهای تزریقی هورمون دریافت میکند، IVM بدون این مرحله شروع میشود. این امر موجب میشود که IVM برای زنانی که شرایطی دارند که تحریک تخمدان ممکن است مشکلاتی را در آنها ایجاد کند، مناسب باشد.
برخی از شرایطی که در آنها استفاده از IVM توصیه میشود
مراحل انجام تکنیک IVM عبارتند از:
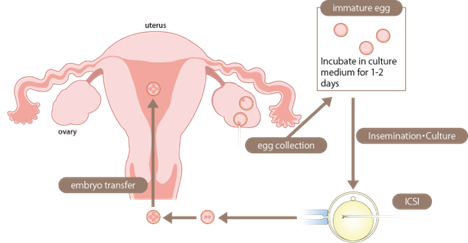
- بازیابی تخمک: برای تایید وجود فولیکولهای دارای تخمک در تخمدانها، ابتدا سونوگرافی ترانس واژینال بین 3 تا 5 روز از سیکل قاعدگی انجام میشود. بعد از تایید وجود تخمکها، زن دوزهایی از هورمون HGC دریافت میکند و پس از ۳۶ ساعت، تخمکهای نابالغ با استفاده از یک روش کم تهاجمی مشابه IVF از تخمدانهای زن بازیابی میشوند. جمع آوری تخمکها با هدایت اولتراسوند و سوزن مخصوصی انجام میشود و کل این فرایند حدود 30 تا 40 دقیقه زمان میبرد؛
- بلوغ آزمایشگاهی: تخمکهای نابالغ بازیابی شده در این مرحله، در یک ظرف آزمایشگاهی حاوی محلول مخصوص غنی از مواد مغذی کشت داده میشوند. به این ترتیب، تخمکها در یک دوره زمانی (معمولاً 24 تا 48 ساعت) بالغ میشوند؛
- نظارت: تخمکها در طول فرآیند بلوغ به دقت مورد بررسی و ارزیابی قرار میگیرند که آیا آنها به بلوغ میرسند یا خیر؛
- لقاح: زمانی که تخمکها به بلوغ رسیدند، میتوان آنها را با استفاده از تزریق داخل سیتوپلاسمی اسپرم یا IVF معمولی بارور کرد؛
- انتقال جنین: پس از لقاح و بارور کردن تخمکها، جنینهایی تشکیل میشوند که برای رشد بیشتر به مدت چند روز (۲تا ۵ روز) در محیط کشت باقی میمانند. در این مرحله یک یا چند جنین برای لانه گزینی به رحم زن منتقل میشوند. برای آمادگی رحم جهت دریافت جنین، معمولا داروهای استروژن و پروژسترون برای زن تجویز میشود؛
بارداری زمانی اتفاق میافتد که جنین در رحم لانه گزینی انجام دهد و این امر پس از یک یا دو هفته قابل بررسی و تایید است.
بلوغ آزمایشگاهی بعنوان یک روش کمتر تهاجمی و مقرون به صرفه، برای زنانی که به دنبال درمان باروری هستند، محسوب میشود. باید این نکته را نیز در نظر گرفت که تکنیک IVM ممکن است برای همه افراد مناسب نباشد زیرا موفقیت این روش در افراد مختلف متفاوت است.
موفقیت این روش درمانی معمولا به تعداد فولیکولهای درون تخمدانها و تعداد تخمکهای نابالغ بازیابی شده بستگی دارد. میزان موفقیت این روش میتواند به 35٪ – 40٪ برسد که کمتر از IVF معمولی است.
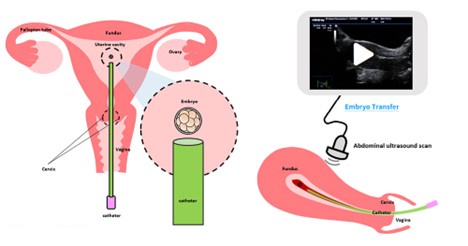
انتقال جنین به رحم در تکنیک IVM. در روند انتقال جنین، یک لوله کوچک (کاتتر) از طریق دهانه رحم (گردن رحم) وارد میشود و به این ترتیب جنین داخل حفره رحم قرار میگیرد. این روش مشابه انجام تست پاپ اسمیر است. معمولاً نیازی به بیهوشی یا بیحسی و همچنین دوره نقاهتی ندارد
چه عواملی بر موفقیت تکنیک IVM تاثیر میگذارند؟
عوامل متعددی بر میزان موفقیت و نتایج مراحل بلوغ آزمایشگاهی موثر هستند. از جمله این عوامل میتوان به موارد زیر اشاره کرد:
- سن بیمار: زنان جوانتر اغلب در روش IVM با موفقیت بیشتری روبرو میشوند زیرا تعداد تخمکهای بیشتر و با کیفیت بالاتری دارند؛
- ذخیره تخمدان: ذخیره تخمدان زن نشان دهنده کمیت و کیفیت تخمکهای باقیمانده او است. میزان ذخیره تخمدانها میتواند بر میزان موفقیت IVM تأثیر بگذارد. زنانی که با کاهش ذخیره تخمدان روبرو هستند، میزان موفقیت کمتری در IVM خواهند داشت؛
- پروتکل تحریک: پروتکل و تکنیکی که بمنظور تحریک رشد تخمکهای نابالغ در آزمایشگاه مورد استفاده قرار میگیرد، میتواند بر روند بلوغ و کیفیت تخمکهای تولید شده تأثیر بگذارد؛
- شرایط کشت بلوغ: ویژگیهای شرایطی که در آن تخمکهای نابالغ در آزمایشگاه کشت میشوند، مانند محیط کشت تخمکها و عوامل محیطی، میتوانند بر چگونگی بلوغ و کیفیت تخمکهای ایجاد شده تاثیرگذار باشد؛
- کیفیت اسپرم: کیفیت اسپرم مورد استفاده برای لقاح نیز از عوامل موثر بر موفقیت IVM محسوب میشود. بطوری که استفاده از اسپرم با کیفیت بالا میتواند شانس لقاح موفق و رشد جنین را افزایش دهد؛
- کیفیت جنین: کیفیت جنینهای بوجود آمده از لقاح تخمکهای بالغ و اسپرم میتواند در میزان موفقیت انتقال جنین و لانه گزینی آن تاثیرگذار باشد؛
- مشکلات و بیماریهای مربوط به باروری: برخی از مسائل یا شرایط زمینه ای باروری، مانند سندرم تخمدان پلی کیستیک (PCOS) یا اندومتریوز، ممکن است نتایج حاصل از درمانهای IVM راتحت تاثیر قرار دهد؛
- عوامل سبک زندگی: عوامل سبک زندگی مانند سیگار کشیدن، مصرف الکل و وزن بدن از جمله فاکتورهای موثر بر کیفیت تخمک و سلامت کلی باروری فرد هستند که میتوانند بر موفقیت IVM تأثیر بگذارند؛
افرادی که IVM را بعنوان روشی برای درمان ناباروی انتخاب میکنند، مهم است که ابتدا توسط متخصصان ناباروری مورد ارزیابی کامل قرار گیرند و از مناسب بودن این روش برای خود اطمینان حاصل کنند. در اینصورت، میزان موفقیت درمان بروش IVM بالاتر میرود.
انتقال جنین به رحم در تکنیک IVM. در روند انتقال جنین، یک لوله کوچک (کاتتر) از طریق دهانه رحم (گردن رحم) وارد میشود و به این ترتیب جنین داخل حفره رحم قرار میگیرد. این روش مشابه انجام تست پاپ اسمیر است. معمولاً نیازی به بیهوشی یا بیحسی و همچنین دوره نقاهتی ندارد
مزایای استفاده از درمان IVM چیست؟
از جمله مزایای این روش درمان ناباروری میتوان به موارد زیر اشاره کرد:
- این فرآیند خطر ابتلا به سندرم تحریک بیش از حد تخمدان را در زنان با بیماریهای تخمدانی کاهش میدهد؛
- برای تحریک تخمک گذاری در IVM به استفاده از میزان داروی کمتری نیاز است؛
- مدت زمان روند درمان IVM کوتاه است و به تزریق و نظارت کمتری در طول درمان نیاز دارد؛
- بدلیل استفاده کمتر از داروهای هورمونی مانند گنادوتروپین، روشی نسبتاً ارزان به شمار میآید و همچنین بیمار با عوارض مصرف این داروها مانند تغییرات خلقی، نفخ یا سردرد نیز کمتر درگیر خواهد شد؛
- IVM در بیمارانی که سابقه شکست مکرر در استفاده از روشهای درمانی کمک باروری ناشی از سندرم تخمدان مقاوم دارند، موثر است؛
معایب عمده IVM چیست؟
معایب این روش شامل موارد زیر است:
- در تکنیک IVM حین فرآیند بلوغ و تکامل تخمکهای نابالغ به بلاستوسیست (جنین آماده برای لانه گزینی) بسیاری از تخمکها از دست میروند. این بدان معنی است که بخش زیادی از تخمکهای بازیابی شده به مرحله ای نمیرسند که بتوان از آنها برای لقاح استفاده کرد؛
- از آنجاییکه IVM روشی نسبتاً جدید است و برای باردار شدن تعداد محدودی از افراد تاکنون مورد استفاده قرار گرفته است، اطلاعات کافی برای درک کامل ایمنی طولانی مدت آن در رابطه با نقایص بالقوه مادرزادی یا مسائل رشدی وجود ندارد؛
- تخمکهای بازیابی شده از طریق IVM بسیار حساس هستند و نیاز به رسیدگی دقیق در آزمایشگاه دارند؛
- بدلیل میزان از دست رفتن بالای تخمکها در این روش و داده های ایمنی محدود در مورد IVM، میزان موفقیت کلی IVM هنوز نامشخص است و نمیتوان بطور قطعی آنرا تعیین کرد؛
- چرخه های IVM در مقایسه با IVF، میزان بارداری و لانه گزینی کمتری را ارائه میکنند. میزان بارداری بالینی برای IVM در هر چرخه 30 تا 35 درصد با نرخ لانه گزینی در هر جنین بین 10 تا 15 درصد محاسبه شده است؛
داروهای مورد استفاده در روند درمان IVM
داروهایی که پس از بازیابی تخمک در IVM تجویز میشوند، عبارتند از:
- استروژن: این دارو ضخامت آندومتر را افزایش میدهد و از آن حمایت میکند و بعنوان یک داروی خوراکی در طول سه ماهه اول بارداری بصورت روزانه باید مصرف شود. عوارض جانبی مصرف استروژنها معمولا کم است، اما ممکن است مواردی از حساسیت پستان، تغییرات خلقی و خستگی در افراد مشاهده شود؛
- پروژسترون: یکی دیگر از عوامل مهم برای حمایت از آندومتر در روند بارداری، پروژسترون است که از طریق تزریق عضلانی یا شیاف واژینال بصورت روزانه در طول سه ماهه اول بارداری تجویز میشود. تغییرات خلقی از جمله عوارض جانبی این دارو محسوب میشود؛
- مدرول: این دارو، یک استروئید است که اندومتر را برای کاشت جنین آماده میکند. Medrol برای مدت کوتاهی بصورت خوراکی و قبل از انتقال جنین مصرف میشود؛
- داکسی سایکلین: آنتی بیوتیکی است که قبل از انتقال جنین مصرف آن در بیمار شروع میشود. این آنتی بیوتیک بصورت خوراکی است و به لانه گزینی جنین در رحم کمک میکند؛
داروهای مورد استفاده در IVM

